生物学的製剤
生物学的製剤とは
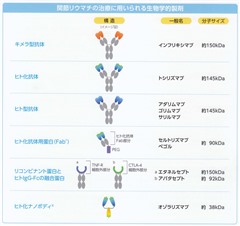
生物学的製剤とは化学的に合成されたものではなく、培養細胞や大腸菌などの細菌を利用し作成された、サイトカインなど生体由来の物質や細胞表面の物質などに反応する高分子化合物です。高分子化合物であるため、細胞内に入ることはなく、血液中、細胞外、細胞表面で作用します。具体的な生物学的製剤としては、モノクローナル抗体製剤やレセプターなどとの融合蛋白が関節リウマチ、乾癬、強直性脊椎炎、ベーチェット病などの治療に使用されています。 下表に日本における各種生物学的製剤の適応疾患について示します。


関節リウマチで使用される生物学的製剤
2023年5月現在、日本で関節リウマチに使用される生物学的製剤は9剤(バイオシミラーを加えると12剤)あります。腫瘍壊死因子(TNF:Tumor necrosis factor)というサイトカインと結合してその作用を阻害するものが6剤(インフリキシマブ、エタネルセプト、アダリムマブ、ゴリムマブ、セルトリズマブ、オゾラリズマブ)あります。また、IL-6のレセプターに対する抗体製剤であるトシリズマブ・サリルマブやT細胞の機能を阻害するアバタセプトがあります。
(注)年間薬剤費は平均的な体重の関節リウマチ患者さんの総額(保険の負担割合が3割の方は総額の3割を支払います)です。各薬剤は1年目の薬剤費を算出しています。2年目以降は異なることがあります。インフリキシマブやゴリムマブは投与量の増量が可能なため、増量時には、薬剤費が変わります。トシリズマブやアバタセプトは点滴製剤の薬剤費です。投与期間の短縮・延長でも薬剤費は変わります。また、トシリズマブやアバタセプトは体重により投与量が異なります。キメラ型抗体はヒト由来成分が67-75%、ヒト化抗体ではヒト由来成分が90%程度、ヒト型抗体ではヒト由来成分が100%です。
各種生物学的製剤の投与スケジュール(週)

効果不十分の場合、インフリキシマブは投与間隔の短縮も可能です。トシリズマブの場合は毎週投与も可能です。
インフリキシマブ(Infliximab、商品名:レミケード)
インフリキシマブは、遺伝子組換えによって作成されたキメラ型モノクローナル抗体で、1999年米国で、2003年には日本で関節リウマチに対し承認されました。このキメラ型モノクローナル抗体は全体の25%を占めるTNFαと結合する部位がマウス由来の蛋白質(25%)で、その他の部分(75%)がヒト由来の蛋白である合成抗体です。したがって、マウス蛋白部分に対しては、異物と認識され、アレルギー反応をおこすことがあります。また、インフリキシマブを何回も投与しているとインフリキシマブに対する抗体ができて、効果が減弱することがあります。そこで、関節リウマチ患者(他の適応疾患ではMTX併用不要)においては、アレルギー反応やインフリキシマブに対する抗体の産生を抑えるためにMTXとの併用が必要となります。投与方法は、3mg/kgのインフリキシマブを点滴静注(最初は、2時間以上、6週以降問題なければ点滴時間の短縮可能)します。2回目は2週後、3回目は6週後、4回目以降は8週間隔で投与します。3mg/kg、8週間隔で効果不十分の場合は、投与量を10mg/kgまで増量可能で、投与間隔を4週間隔に短縮することもできます。詳しい情報はこちらから。インフリキシマブBS(Infliximab BS)
インフリキシマブ BSはインフリキシマブのバイオシミラーで、2014年日本にて関節リウマチに対し承認されました。数社から製造販売されています。バイオシミラー(シミラーとは類似品ということです)とは、先行バイオ医薬品の特許期間が満了した後、先行バイオ医薬品とは異なる製造業者が開発した後続品で、先行バイオ医薬品と同等/同質の品質・安全性・有効性を有します。バイオ医薬品は分子量が大きく、構造が不均一で複雑なため(高次構造、生物学的特性、凝集体の割合、糖鎖プロファイル、C末端リシン欠損変異体(リシンプロセシング)の割合等)、有効成分の同一性を実証することが困難です。そこで、低分子医薬品のジェネリック(有効成分の同一です)とは異なり、同等性/同質性という概念が導入されました。そのため、ジェネリック申請時よりも多くの様々な試験で同等性/同質性を検証する必要があります。2023年5月現在5社(「ファイザー」 「CTH」 「あゆみ」 「日医工」 「NK」)から製造販売されています。詳しい情報はこちらから。または、こちらから。エタネルセプト(Etanercept、商品名:エンブレル)
エタネルセプトは、TNFα受容体とIgG1-Fc部分(ヒトの免疫グロブリンという蛋白の一部)を遺伝子組換えによって合成されたもので、1998年米国で、2005年には日本で関節リウマチに対し承認されました。すべてヒト蛋白でできていますので、MTXとの併用は必ずしも必要ではありません。エタネルセプトはTNFαのみならずTNFβの作用も抑制します。投与方法は25mg 週2回、または50mg 週1回のエタネルセプトを皮下注射します。当院では25mgを週1回投与している患者さんもいます。最初は医院で注射をしますが、自己注射への移行も可能です。エンブレルにはバイアル製剤、シリンジ製剤、ペン製剤、クイックワイズ製剤があります。詳しい情報はこちらから。2016年5月22日 エンブレル全国講演会2016より
現在のRA治療戦略 竹内 勤先生 慶應義塾大学リウマチ科
生物学的製剤+MTXで寛解にいたった場合、患者に生物学的製剤とMTXどちらを減量したいですかと相談したところ、7:3でMTX減量を希望する患者さんが多いということでした。実際2011年と2014年の慶應義塾大学リウマチ科での薬剤処方を比較すると、従来型のDMARDSやMTXの処方は減っているが、生物学的製剤の処方は増えているということでした。
エンブレルの利点としては、トラフ値の維持が容易であること、安全面での利点(薬剤を中止すればすぐに血中濃度が下がること)を挙げていました。
薬剤特性を考慮した生物学的製剤の選択 田中 栄先生 東京大学整形外科
Ninja(わが国の多施設共同で行われてる関節リウマチデータベース)の統計結果より、エンブレルがどのような患者で使用されているかがわかりました。1)関節リウマチのStageが進んでいる患者
2)mHAQ高値例
3)比較的重症例
また、エンブレルは投与量を減らして使用されていることも判明しました。
| 50mg/週 | 57.2% |
|---|---|
| 25mg/週 | 30.6% |
| <25mg/週 | 12.2% |
寛解の先にあるもの-Beyond remission- 山中 寿先生 東京女子医大膠原病リウマチ痛風センター
ENCOURAGE STUDY:発症2年以内の早期関節リウマチ患者に50mg/週のエンブレルを導入し、寛解を達成した後→エンブレル継続群の1年後の寛解維持率 90%
→エンブレル中止群の1年後の寛解維持率 58.8%
という結果でした。
DOSERA TEST:50mg/週のエンブレルを導入し、低疾患活動性を達成した後、エンブレルを25mg/週に減量したり、中止して、再燃しても、再度50mg/週のエンブレルを投与すると、再度、低疾患活動性を達成することができました。
以上より、エンブレルの関しては、寛解導入後に、減量・中止し、再燃が起こっても、再投与にて寛解を再達成できる薬剤であることが判明しました。
2017年7月2日 エンブレル全国講演会2017より
RA治療におけるエンブレルの歩みとベネフィット 竹内 勤先生 慶応義塾大学医学部リウマチ内科
エンブレルに関しては下記の2試験に関して、再確認させていただきました。
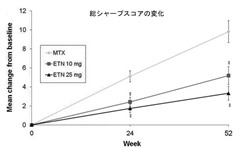
315-JA試験:Mod Rheumatol (2013) 23:623-633
エンブレル単剤投与(10mg/週でも25mg/週でも)はメトトレキサート投与に比べ、優れた関節破壊抑制効果が認められました。
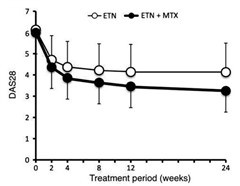
JESMR試験:Mod Rheumatol (2010) 20:531-538
メトトレキサート効果不十分症例に対し、エンブレル追加投与群がエンブレル切り替え群に比べ、臨床効果が優れていました。
エタネルセプトBS(Etanercept BS)
エタネルセプトBSはエタネルセプトのバイオシミラーで、2018年日本にて関節リウマチに対し承認されました。2023年5月現在3社(「MA」 「TY」 「日医工」)から製造販売されています。詳しい情報はこちらから。アダリムマブ(Adalimumab、商品名:ヒュミラ)
アダリムマブはファージディスプレイ法(遺伝子組換え技術の一つ)にて作成されたTNFαに対するヒト型モノクローナル抗体で,2002年米国、2008年日本で関節リウマチに対し承認されました。マウス由来の配列を含んでいないため、理論的には、MTXの併用は不要ですが、欧米に比べ、特に日本で抗薬剤抗体(抗アダリムマブ抗体)が生じやすく、効果の減弱やアレルギー反応を起こす危険性があるため、MTXとの併用が推奨されます。投与方法は2週に1回、40mgのアダリムマブを皮下注射します。自己注射も可能です。この製剤は酸性のため、自己注射で腹部に投与する場合はあまり問題になりませんが、医院で上腕に皮下注射する場合は、注射時の疼痛が問題となることを経験しています。詳しい情報はこちらから。2017年10月21日HUMIRA National Symposium 2017より
抗TNF抗体製剤の実力 -TNF産生細胞に対する効果を踏まえて- 九州大学病院別府病院院長 堀内 孝彦先生
TNFには血液中などに存在する可溶性TNFとマクロファージやリンパ球などの炎症細胞の細胞膜上に表出される膜型TNFが存在する。TNF阻害剤は可溶性TNFを中和する作用と膜型TNFに結合し、TNF産生炎症細胞を破壊することにより薬理作用を発揮する。TNF阻害剤によるTNF産生炎症細胞を破壊する作用機序としては以下3つが関与している。
1)抗体依存性細胞障害(ADCC)
2)補体依存性細胞障害(CDC)
上記の2つの作用機序はインフリキシマブ、アダリムマブ、ゴリムマブでは強いが、エタネルセプトやセルトリズマブでは非常に弱いことがわかっている。
3)直接効果によるアポトーシス
強さの程度:インフリキシマブ=アダリムマブ>ゴリムマブ>セルトリズマブ>エタネルセプト
自己免疫応答を抑制するリンパ球として、制御性Tリンパ球(regulatory T lymphocytes:Treg)が知られている。関節リウマチではTregの機能が低下しているが、インフリキシマブやアダリムマブなどの抗TNF抗体製剤は低下したTregの機能を回復させることが知られている。一方、エタネルセプトではTreg活性化作用の報告はない。
今、リウマチ医が行うべき治療 -関節破壊抑制とTreatment Holidayの実際- 産業医科大学医学部第1内科学講座 田中 良哉先生
早期関節リウマチ患者を対象にした研究:アダリムマブの休薬群では、アダリムマブ継続群に比べ、疾患活動性はやや上昇したが、感染症などの有害事象は減少した。


RMD Open 2016;2: e000189.
罹病期間が長い関節リウマチ患者を対象とした研究:DAS28<1.98の深い寛解(deep remission)にまで持っていくと、アダリムマブ休薬後の再燃例が少ない。


Ann Rheum Dis 2015;74:389-395.
Bio-freeへの指針(田中先生、Dr. Smolen、Dr. Emeryらの見解)
1)ステロイド不使用
2)標準的な寛解を達成すること
3)6ヶ月以上寛解を維持すること
4)6ヶ月以上DMARDSを継続すること
5)Deep Remissionの達成
6)抗CCP抗体陰性
7)関節エコーで滑膜炎の所見なし


Conclusions : Sustained clinical response is more likely in patients who achieved deep remission prior to ETN withdrawal.
Ann Rheum Dis 2016;75:188-189.
RA最新治療戦略 -Evidenceの背景を読み解く-
慶応義塾大学医学部リウマチ・膠原病内科 竹内 勤先生
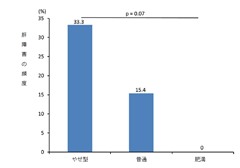
日本人は欧米人に比べ、細胞内メトトレキサート(MTX)濃度が60%高い。やせ型の人はMTXによる肝障害が置きやすい。
RMD Open. 2017 ;3(1):e000363.
アダリムマブとMTXの併用に関する研究:アダリムマブとMTXの併用時に、MTX 7.5mg投与群はMTX 20mg投与群と比べ、非劣性を示せなかった。

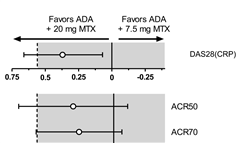
MTX投与量が少ないと、抗アダリムマブ抗体ができやすい。

| 抗アダリムマブ抗体出現率 | |
| アダリムマブ+MTX 2.5mg | 21% |
| アダリムマブ+MTX 5mg | 13% |
| アダリムマブ+MTX 10mg | 6% |
| アダリムマブ+MTX 20mg | 6% |
アダリムマブBS(Adalimumab BS)
アダリムマブBSはアダリムマブのバイオシミラーで、2021年日本にて関節リウマチに対し承認されました。2023年5月現在3社(「MA」 「第一三共」 「FKB」)から製造販売されています。詳しい情報はこちらから。または、こちらから。もうひとつ。ゴリムマブ(Golimumab、商品名:シンポニー)
ゴリムマブはトランスジェニック法(遺伝子組換え技術の一つ)にて作成されたTNFαに対する第2世代の完全ヒト型モノクローナル抗体で、2009年米国、2011年日本で関節リウマチに対し承認されました。アダリムマブとの違いは、製造方法が異なるため、ヒトの抗体と同じ構造になるよう作られていて、抗薬剤抗体(抗ゴリムマブ抗体)が生じにくい点(投与継続率が高い:投与開始1年後に85%の患者さんがゴリムマブを継続していた)と、中性で刺激が少ないため、注射時の痛みが強くない点です。投与方法はMTX併用時は4週に1回ゴリムマブ50mgを、MTXが非併用時、あるいは併用していても50mgで効果が不十分なときにはゴリムマブ100mgを、4週に1回皮下注射します。自己注射も可能です。詳しい情報はこちらから。2017年6月3日 Biologics Expert Seminar in RAより
「生物学的製剤の用量調節と免疫原性」(金子 祐子先生 慶應義塾大学医学部 リウマチ・膠原病内科)
「抗製剤抗体には中和抗体と非中和抗体があり、中和抗体はFab部分に対する抗体なので、薬効は当然落ちるが、Fc部分に対する抗体である非中和抗体でも、製剤-抗製剤抗体で免疫複合体が形成され、脾臓でクリアされ得るため、薬効が低下することがある。」と述べられていました。ゴリムマブはアダリムマブに比べ、抗薬剤抗体ができにくいことが判明しています。
| 抗薬剤抗体発現率 | メトトレキサート併用 | メトトレキサート非併用 |
|---|---|---|
| アダリムマブ | 19.3% | 44.0% |
| ゴリムマブ | 0% | 3.3-4.0% |
「Biologics増量投与のBest Useを探る」(神戸 克明先生 東京女子医科大学東医療センター 整形外科・リウマチ科)
以下の5つのコメントが参考になりました。1)ゴリムマブはMMP-3 200以下の症例に有効だった。
2)アダリムマブ、トシリズマブのpartial responderに対し、ゴリムマブに変更すると良く効く例があった。
3)ゴリムマブは肩や足関節の病変に有効だった。
4)高齢者にはゴリムマブ 100mgのmonotherapyが有効かつ安全だった。
5)認知機能低下の高齢者には4週に1回医療機関で皮下注できるゴリムマブが適しているのではないか。
「Biologicsの課題解決に向けた治療戦略」(土橋 浩章先生 香川大学医学部 血液・免疫・呼吸器内科)
自験例より、「生物学的製剤の一次無効を制御するためには、増量可能な生物学的製剤の場合、高用量より使用すべきである。ゴリムマブの場合、50mgから100mgへ途中で増量するより、最初から100mgを使用したほうが有効だった。」と報告されていました。「ゴリムマブの場合、関節リウマチの疾患活動性が制御できていないと、途中から抗製剤抗体ができてくる可能性がある。」とのことでした。
セルトリズマブ・ペゴル(Certolizumab pegol、商品名:シムジア)
セルトリズマブ・ペゴルはヒト化抗TNFモノクローナル抗体のFab’断片(抗体の一部でTNF結合部位を含む)を化学物質であるポリエチレン・グリコール(PEG)に融合させた(PEG化)製剤で、2009年米国で、2013年日本で関節リウマチに対し適応となった5番目のTNF阻害薬です。PEG化によって、生体内での安定性が高まり、抗原性が低下(抗セルトリズマブ・ペゴル抗体ができにくい)したりすることにより、より長い時間薬物が血中にとどまり、セルトリズマブ・ペゴルの効果が持続すると考えられています。投与方法は0,2,4週目はセルトリズマブ・ペゴル 400mg、6週目以降は2週に1回200mgずつ皮下注射します。症状が安定すれば、4週に1回400mg投与も可能です。自己注射可能です。本剤単独でも,またMTXとの併用でも使用されます。詳しい情報はこちらから。オゾラリズマブ(Ozoralizumab、商品名:ナノゾラ)
オゾラリズマブはAblynx社が開発した次世代の抗TNFα抗体で、TNFαをターゲットとする2つのNanobodyとヒト血清アルブミンに結合するNanobodyを連結させることにより、in vivoにおいて血中半減期を延長させ、炎症部位への集積を向上しています。分子量は38kDaでインフリキシマブ(150kDa)の1/4です。2022年日本で関節リウマチに対し適応となった6番目のTNF阻害薬です。投与方法は4週に1回オゾラリズマブ 30mgずつ皮下注射します。2023年5月現在、自己注射は不可です。本剤単独でも,またMTXとの併用でも使用されます。詳しい情報はこちらから。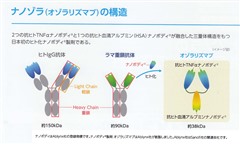
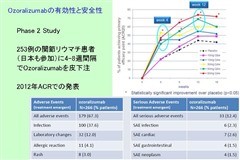
トシリズマブ(Tocilizumab、商品名:アクテムラ)
トシリズマブは日本(大阪大学)で開発されたヒト化抗ヒトIL-6(インターロイキン-6)レセプターモノクローナル抗体で、2008年に日本で関節リウマチの適応追加が承認されました。トシリズマブは、炎症誘発性サイトカインであるIL-6の活性を抑制することで関節の炎症のみならず、全身症状(疲労、貧血、低アルブミン血症、CRP高値など)を改善します。そのため、感染症などが発生した場合、CRP上昇が見られないことがあるため、感染症の発見が遅れないように注意する必要があります。トシリズマブには点滴製剤と皮下注製剤(自己注射可能)があります。点滴の場合(1回の点滴時間は1時間程度)、4週間隔で8mg/kgのトシリズマブを投与します。皮下注の場合、シリンジとオートインジェクターと2種類の製剤があり、トシリズマブ 162mgを2週に1回投与します。効果不十分の場合、皮下注を毎週行うことも可能です。トシリズマブの場合、単独投与でもMTX併用でも有効性が示されています。詳しい情報はこちらから。2017年11月11日 第6回RAとIL-6研究会より
SURPRISE studyを中心にトシリズマブによる関節リウマチ治療を考える 慶応義塾大学医学部 リウマチ・膠原病内科 竹内 勤先生
MTX効果不十分の関節リウマチ患者において、トシリズマブ(TCZ)追加投与またはTCZ単独への切り替え投与を比較検討した試験。MTX効果不十分なRA患者233例を、TCZ追加群(118例)、または、TCZ単独群(115例)に割り付けた。
Ann Rheum Dis. 2016;75:1917-1923
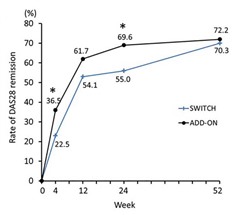
DAS28-ESR寛解率は24週時点では両群間に差があったが、それ以降は徐々に差がなくなり、52週後にはTCZ追加群72.2%、TCZ単独群70.3%となった。
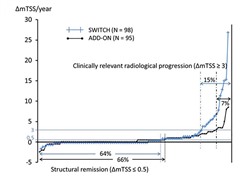
関節破壊進行に関しては、関節破壊が著しく進行した患者(clinically relevant radiographic progression rates:ΔmTSS≧3)の割合は、TCZ追加群7.4%、TCZ単独群15.3%と、TCZ追加群の方が低かった。

重篤な副作用の発現率はTCZ追加群13.9%、TCZ単独群8.1%と、TCZ単独群の方が低かった。
2年目にTCZ追加群、TCZ単独群ともにTCZを中止し、それぞれ、MTX投与のみ、Drug Freeで1年間経過観察したところ、Low disease activityをKeepできたのはTCZ追加群→MTX投与群で60%、TCZ単独群→Drug Free群で30%であった。
免疫フェノタイプから見るトシリズマブ治療の可能性 産業医科大学医学部 第1内科学講座 田中 良哉先生
最初の抗TNF阻害剤が効果不十分であった場合、2番目の生物学的製剤は別の抗TNF阻害剤がよいか?抗TNF阻害剤以外の生物学的製剤がよいか?

JAMA. 2016;316:1172-1180
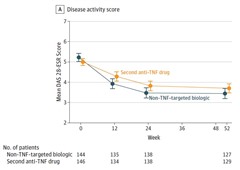

2番目の抗TNF阻害剤より、抗TNF阻害剤以外の生物学的製剤の方が有効であった。
産業医大のデータからみると、2番目の生物学的製剤の有効性は下記のような結果であった。
TNF→TCZ>TNF→TNF>TNF→ABT(アバタセプト)
免疫フェノタイプを調べることにより、どの薬が有効かを予測することが可能かもしれない。
MTX関連リンパ増殖性疾患(methotrexate-associated lymphoproliferative disorder ;MTX-LPD)について
産業医大では48例のMTX-LPDを経験し、24例はMTX中止で自然退縮し、24例で持続したため、治療が必要になった。田中先生の私見として、MTX-LPDではIL-6受容体の発現が認められるため、MTX-LPD退縮後の関節リウマチに対し、生物学的製剤としてはABTよりTCZの方が良いかもしれないと述べられていた。
トシリズマブ皮下注~投与期間短縮オブションをいかに使いこなすか~ NTT西日本大阪病院 アレルギー・リウマチ・膠原病内科 緒方 篤先生
トシリズマブの有効性を体重別で比べた場合
体重60kg以上 皮下注<点滴
体重60kg未満 皮下注>点滴
体重60kg以上では2週に1回の皮下注では効果不十分となる可能性あり→そこで週1回投与!

2週に1回トシリズマブを皮下注していても効果不十分の患者を2群(週1回投与群、または、2週に1回投与群)に分けて比較検討した。
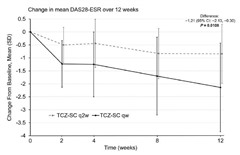
12週後のDAS28ESR改善率は週1回投与群が、2週に1回投与群に比べ有意に高かった。

有害事象は両群で有意差はなかった。
トシリズマブ2週に1回投与が効果不十分と判断するポイント
トシリズマブ投与後8週経過していてもCRP陰性化していない場合は、24週経過していてもCRPが陰性化しない可能性が高い。
トシリズマブ投与(2週に1回)8週目でCRP陰性化しない場合→週1回投与
ただし、CRP上昇が持続する場合は感染症がくすぶっている可能性があるので、要注意。
サリルマブ(Sarilumab、商品名:ケブザラ)
サリルマブは完全ヒト型抗IL-6レセプターモノクローナル抗体で、2017年日本で関節リウマチに対し適応となりました。投与法としては、150mg、または200mgを2週に1回皮下注します。本剤単独でも,また疾患修飾性抗リウマチ薬(DMARDs)との併用も可能です。詳しい情報はこちらから。アバタセプト(Abatacept、商品名:オレンシア)
アバタセプトはヒト細胞障害性Tリンパ球抗原-4(Cytotoxic T-Lymphocyte-associated Antigen-4:CTLA-4)の細胞外部分とヒトIgG1-Fc部分(ヒトの免疫グロブリンという蛋白の一部)で構成された遺伝子組換え融合タンパク質です。2005年米国、2010年日本にて関節リウマチに対し承認されました。免疫応答において、抗原を認識し処理を行うマクロファージなどの抗原提示細胞は、続いてTリンパ球に刺激シグナルを送ります。この刺激シグナルがうまく伝達されるためには、抗原分子が抗原提示細胞からTリンパ球に提示されるのと同時に、抗原提示細胞表面のCD80/86とTリンパ球上のCD28が結合する必要があります。CTLA-4はこのCD80/86とCD28の相互作用を阻害することにより、Tリンパ球の活性化を抑制し、効果を発揮します。アバタセプトはMTX併用でも非併用でも投与可能です。投与方法:点滴製剤の場合、初回投与後、2週、4週に投与し、以後4週間の間隔で投与します。体重60kg未満の方は、500mg、60kg以上100kg以下の方は、750mg、100kgを超える方は、1g点滴します。皮下注製剤の場合、125mgアバタセプトを毎週皮下注射します。自己注射も可能です。詳しい情報はこちらから。2017年10月29日ORENCIA SUMMIT in 2017より
関節リウマチにおけるT細胞の役割とアバタセプトの可能性 東京大学大学院医学系研究科 内科学専攻 アレルギー・リウマチ学 藤尾 圭志先生
アバタセプトは、ヘルパーT細胞の割合は抑制しなかったが、ヘルパーT細胞の活性化を抑制することがわかった。
アバタセプトが関節リウマチにおける過剰な免疫反応を抑制する一方で、過度に免疫系を抑制しない可能性を示唆している。
このことが、アバタセプトにおいて、感染症のリスクが相対的に低いのと関連があるかもしれない。
アバタセプトの実カ ~臨床試験データを中心に~ 慶応義塾大学医学部リウマチ・膠原病内科 竹内 勤先生
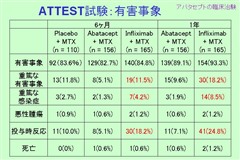
ATTEST試験
MTX不応性の関節リウマチ患者に対し、アバタセプトとインフリキシマブの効果、安全性を比較検討した試験。効果に関しては有意差なし。
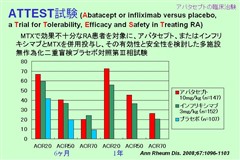
アバタセプトはインフリキシマブに比べ、安全性の面で優れている。
生物学的製剤の免疫原性


抗薬剤抗体(ADAb)は各種薬剤、広範囲の疾患で認められる。抗薬剤抗体の頻度の高いのは、infliximab (0-83%)、adalimumab (0-54%)、infliximab biosimilar CT-P13 (21-52%)で、逆に頻度の低いのは、secukinumab (0-1%)、ustekinumab (1-11%)、etanercept (0-13%)、golimumab (0-19%)であった。
高齢の関節リウマチ患者における生物学的製剤の安全性について
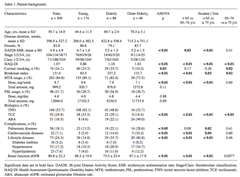
WHOの分類で患者を65歳未満のyoung、65-75未満のelderly、75歳以上のolder elderlyの3群に分類した。75歳以上の高齢者ではアバタセプト使用頻度が49.0%とトシリズマブ、抗TNF製剤の使用頻度に比べ高かった。
T細胞共刺激阻害剤であるベラタセプトはAffinityを高めたことにより、有効性は高まったが、安全性の面で問題がある。ベラタセプトが重篤な脳の感染症である進行性多巣性白質脳症の発症リスクを高める可能性があると報告されている。現時点で、「アバタセプトはT細胞共刺激阻害剤として、最高のもの」ではないかと、竹内先生はコメントされていた。
アバタセプトの実カ ~リアルワールドデータを中心に~ 名古屋大学大学院医学系研究科 整形外科学 石黒 直樹先生

アバタセプト投与患者においては、26週時点で、moderate disease activity (MDA)やhigh disease activity (HDA)であっても、52週まで経過観察すると、有効性が認められることがある。それを予測するにはどうすればよいか?
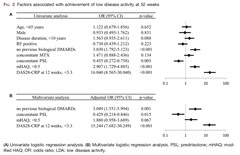
アバタセプト投与12週後のDAS28-CRP<3.3が、52週目にlow disease activityとなる予測因子となる。

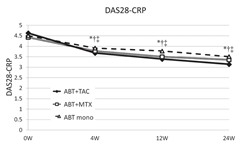
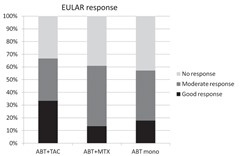
アバタセプト+タクロリムスはアバタセプト+MTXより有効。アバタセプト単独で効果不十分の場合は、MTXよりタクロリムスを併用したほうが良い可能性がある。
MTX使用不能例に対する生物学的製剤投与に関する石黒先生のコメント:若年者なら、トシリズマブ、高齢者なら、アバタセプトを勧める。
生物学的製剤をどのように選ぶか
2014年の日本リウマチ学会にてBio 7製剤はいずれも「強い」推奨と評価されました。効果と安全性に関するクリニカルクエスチョンを設定し、コクランやPub Med、医学中央雑誌などの系統的レビューを実施されました。エビデンスに基づいて推奨文と推奨の強さ(強・弱)を策定の上、リウマチ専門医、統計学者、医薬経済学者、患者団体の代表が同意度を算出し(5点満点)、4点以上を採用としました。個々の患者のリスクとベネフィットを勘案すべきとしたものの、Bio 7製剤の推奨の強さはいずれも「強い」とされました。すなわち、Bio7製剤はどれを選んでもほぼ同じで優劣をつけ難いということになります。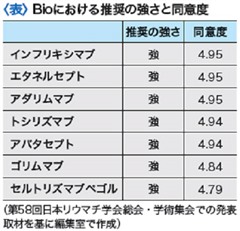
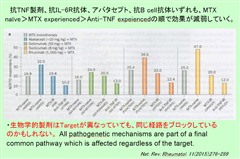
Josef SmolenもNat. Rev. Rheumatol. 11(2015);276-289も下図のごとく抗TNF製剤、抗IL-6R抗体、アバタセプト、抗B cell抗体いずれも、MTX naive>MTX experienced>Anti-TNF expeiencedの順で効果が減弱していくことより、生物学的製剤はTargetが異なっていても、同じ経路をブロックしているのかもしれないと述べています。
どのように生物学的製剤を選ぶかに関しては、統一見解はなく、下記のような提案がされています。

ABT:アバタセプト、ADA:アダリムマブ、CZB:セルトリズマブ・ペゴル、ETN:エタネルセプト、GOL:ゴリムマブ、IFXT:インフリキシマブ、TCZ:トシリズマブ

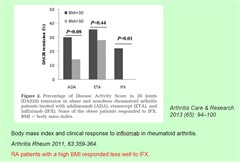
この図は肥満(BMIが高い)の関節リウマチ患者では、体重あたり同じ量のインフリキマブ、アダリムマブ、エタネルセプトを投与しても、効果が減弱することを表しています。
生物学的製剤の副作用について
各種生物学的製剤で共通して注意すべき副作用は感染症です。細菌性肺炎、結核、ニューモシスチス肺炎、帯状疱疹、B型肝炎の再活性化などが問題となります。そのため、生物学的製剤投与前に、下記の検査を施行する必要があります。
生物学的製剤のなかでは、アバタセプトでは日本ならびに米国の調査で見たところ、重篤な感染症が少ない傾向が見られました。
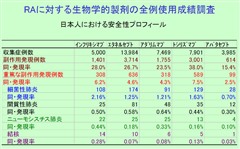
そのほかの生物学的製剤全般で注意すべき副作用としては投与時反応です。特にインフリキシマブでは製剤中にマウスの蛋白を含みますので、アナフィラキシーなどの強いアレルギー反応が起こることがあります。心不全、間質性肺炎、悪性腫瘍がみられることがあります。また、抗TNF製剤で注意すべき副作用としては、自己抗体の出現、脱髄疾患、乾癬などがあります。トシリズマブでは、血清コレステロール値の上昇、腸管穿孔、好中球数減少などが認められることがあります。
結核と関節リウマチ
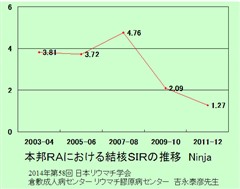
対象:国立病院を中心とした全国規模リウマチ性疾患データベース(NinJa)に登録された関節リウマチ患者67,104人。方法:結核の標準化罹病率(standardized incident ratio;SIR=実測罹患数/期待罹患数)を算出。
結果:10年間の追跡期間中、51人に結核が発症し、SIRは3.48でした。結核を発症した51人(男性15人、女性36人)の平均年齢は65.0歳、RA平均罹病期間は11.3年で、肺外結核が21.6%に認められました。生物学的製剤投与の有無別に、10年間のSIRを見ると、生物学的製剤投与患者は2.64、非投与患者は3.69と、生物学的製剤を投与している患者の方が、結核のSIRが低いという結果でした。
考察:関節リウマチ患者のSIRは、2007-08年度をピークに低下傾向を示し、生物学的製剤投与による増加は認められませんでした。この理由として、生物学的製剤の導入にあたり、ガイドラインに従って結核のスクリーニングや化学予防などが適切に施行されていることが考えられました。
非結核性抗酸菌症について
関節リウマチ患者が非結核性抗酸菌症を合併しているか否かをチェックするために、抗MAC抗体(IgA)は有用と報告があります。ニューモシスチス肺炎と関節リウマチ
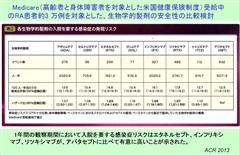
ニューモシスチス肺炎(PCP)は、酵母様真菌Pneumocystis jiroveciiによって引き起こされる日和見感染症で、生物学的製剤を含む関節リウマチ治療中に、最も注意すべき有害事象とされています。PCP発症群では非発症群に比べて、有意に年齢が高く(65.2歳 対 55.2歳、p<0.001)、女性の割合が低く(68.0% 対 84.2%、p=0.007)、呼吸器疾患の合併率が高く(48.0% 対 14.3%、p<0.001)、糖尿病の合併率が高い(24.0% 対 6.8%、p<0.001)ことが明らかとなりました。また、経口ステロイド薬の併用率(86.0% 対 66.0%、p=0.005)が高く、1日当たりのステロイドも多く投与されていました(プレドニゾロン換算 9.5mg 対 6.0mg、p=0.005)。65歳以上の高齢者、呼吸器疾患の合併、糖尿病の合併、1日当たりのプレドニゾロン投与量が5mg以上の4つ危険因子のうち、2つ以上を有する関節リウマチ患者にはST合剤によるPCP予防を考慮すべきです。
免疫抑制療法下におけるB型肝炎ウイルス再活性化
HBV (B型肝炎ウイルス)キャリアに免疫抑制・化学療法を施行すると、血清HBV-DNA 量が増加し、治療中または終了後に免疫学的均衡が破綻し、致死的な重症肝炎を発症する場合があります。一方,臨床的には治癒状態と考えられていたHBV 既往感染例においても、強力な免疫抑制・化学療法に伴ってHBV-DNA が血清に検出されるようになり、キャリア発症例と同様に血清HBV-DNA 量が増加すると肝炎を発症する場合があることが注目を集めています。このような、HBV キャリアまたはHBV 既往感染例での免疫抑制・化学療法に伴う血清HBV-DNA 量の増加を「HBV 再活性化」と呼びます。HBV 既往感染例のHBV 再活性化に起因する肝炎を「de novo のB 型肝炎」と称します。de novo のB 型肝炎は劇症化する頻度が高率で、一旦劇症化すると極めて生命予後が不良で、死に至ることもあります。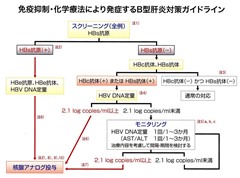
★メニュー
┣当院のご案内┣アクセス
┣院長ヒストリー
┣リウマチ科とは
┣新型コロナウイルス対策
┣関節リウマチ
┣全身性エリテマトーデス
┣多発性筋炎/皮膚筋炎
┣強皮症
┣強直性脊椎炎
┣乾癬性関節炎
┣ベーチェット病
┣ドライマウス
┣シェーグレン症候群
┣IgG4
┣血管炎
┣更年期に見られる関節症状について
┣高齢者に見られる関節・筋肉症状について
┣骨粗鬆症
┣かぜ
┣インフルエンザ
┣肺炎
┣喘息について
┣プライマリケアにおける救急疾患の落とし穴
┣睡眠
┣痛みについて
┣心理療法
┣ストレスについて
┣トラウマ・PTSDについて
┣運動脳 その後
┣京都の桜、紅葉
┣私の山歩き
┣Dr. 後藤のミネソタ紀行
┣個人情報保護について
┗リンク
