強直性脊椎炎
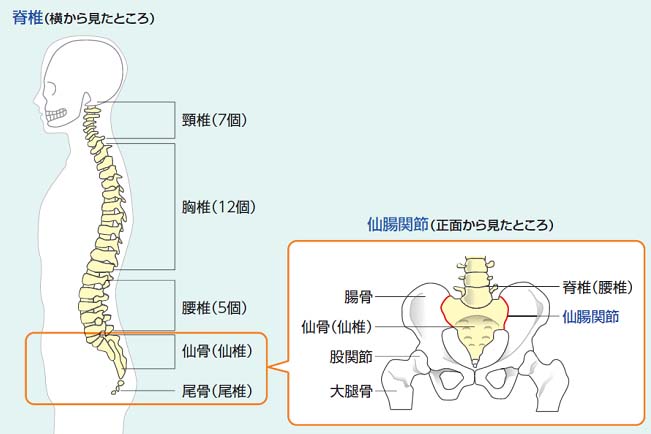
強直性脊椎炎(ankylosing spondylitis:AS)とは
脊椎や仙腸関節、股関節や肩の関節などに炎症(痛みや腫れなど)が起こるいくつかの病気をまとめて脊椎関節炎(spondyloarthritis: SpA)と呼びますが、強直性脊椎炎はその中の代表的な病気です。若年者(40歳以下)の腰痛をきたす疾患として留意すべきものです。踵(くるぶし)など腱が骨につく部分に付着部炎と呼ばれる炎症がみられるのも脊椎関節炎の特徴です。
強直性脊椎炎は、進行すると名前のとおり脊椎の間に強直(固まってつながる)がみられるのが特徴です。
強直性脊椎炎の疫学
<発症年齢>30歳までに8~9割が発症します。96%が40歳前に発症するという欧米の統計もあります。
<男女比>
男:女=3~4:1と男性に多い傾向があります。
<有病率>
わが国における有病率は0.02~0.03%と推定され、欧米の1/20とされていますが、これは日本人一般人口におけるHLA-B27陽性率が0.3~0.4%と欧米白人の7~9%(北欧では14%)に比べて極めて低いことを反映しているためと考えられます。
強直性脊椎炎の症状
初発部位としては一番多い(7~8割の人)のが、腰背部・殿部痛(炎症性腰背部痛)です。痛みは徐々に進行し、運動により軽快し、安静や就寝により増悪するのが特徴で、夜間や朝方に強い痛みが生じます。また、症状に波があるのも特徴で、激痛が数日続いたり、痛みがほとんどなくなったりします。また腱が骨につく部位(アキレス腱が踵につくところなど)に炎症が起こり、”付着部炎”と呼ばれます。
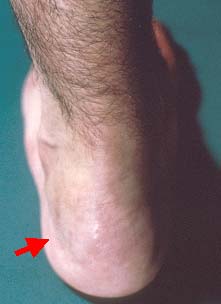
股関節、肩関節など脊椎に近い大関節に関節炎が起こることも多く、進行すると骨の破壊が起こります。指全体が腫れる”指趾炎”も見られます。
また、この病気では脊椎が硬く動かなくなりますが、骨自体はむしろ炎症により弱くなり、”骨粗鬆症”が起こってきます。
脊椎や関節以外では、視力低下を起こす”ぶどう膜炎”(虹彩炎)が約1/3に併発し、その他、消化器(下痢)、循環器(弁閉鎖不全症、伝導障害)、呼吸器(肺線維症、胸郭の拡張制限による肺の換気障害)などの病変を合併することがあります。
強直性脊椎炎の検査所見
血液検査では、強直性脊椎炎に特異的なものはなく、CRPや赤沈値が上昇するくらいです。しかし、全例にみられるわけではありません。マトリックスメタロプロテイナーゼ(MMP)-3が上昇していることが多いです。また、リウマトイド因子、抗核抗体などの免疫の異常を示唆する検査は陰性であることが多いことも、この病気の特徴の一つです。そして、X線検査で仙腸関節のびらんや硬化像、強直像を見つけることです。正面像だけでは誤診しますので、必ず斜位像、つまり仙腸関節撮影をすることが大切です。X線で異常が出る前に炎症所見や微細な骨変化が出るCTやMRIも有用です。ただし、仙腸関節のMRIに関しては、撮影するのが難しく、放射線科医も読影に慣れていないと、判読が難しいことがあります。
| 正常 | 強直性脊椎炎 |
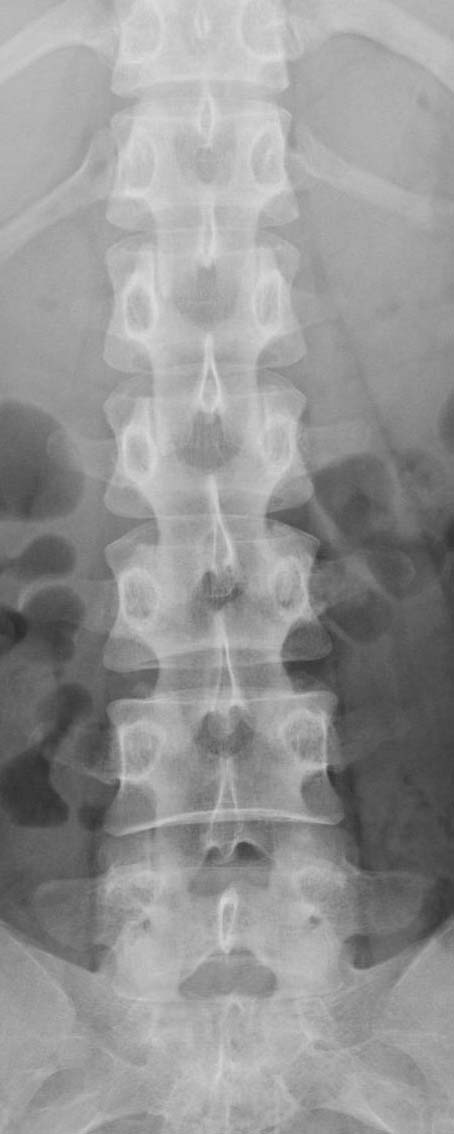 |
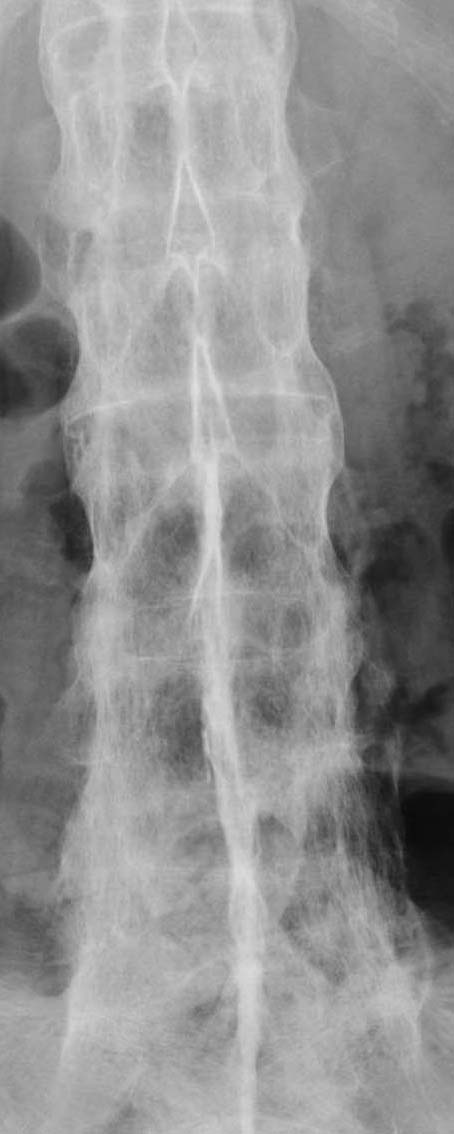 |
強直性脊椎炎の診断基準<改訂New York 診断基準(1984)>
1.臨床症状a)腰背部の疼痛、こわばり(3ヶ月以上持続. 運動により改善し、安静により改善しない。)
b)腰椎可動域制限(前後屈および側屈)
c)胸郭拡張制限
2.X 線所見(仙腸関節)
両側の 2度以上の仙腸関節炎、あるいは一側の3度以上の仙腸関節炎所見。
0度:正常
1度:疑い(骨縁の不鮮明化。)
2度:軽度(小さな限局性の骨のびらん、硬化、関節裂隙は正常。)
3度:明らかな変化(骨びらん・硬化の進展と関節裂隙の拡大、狭小化または部分的な強直。)
4度:関節裂隙全体の強直
<確実例>
臨床症状のa)、b)、c)のうちの1項目以上 + X 線所見
<疑い例>
a)臨床症状 3 項目
b)臨床症状なし + X 線所見
強直性脊椎炎の診断は難しい
1) 日本人には非常に少ない病気のため、確定診断が遅れたり、誤診されたりしています。 2010年患者さんたちにアンケート調査を行ったのですが、初発から診断までが平均9.3年でした。2) 強直性脊椎炎の認識がない場合には、痛みが「心因性、あるいは精神医学的疾患」によるものと誤診される可能性もあります。症状に波があるのも特徴で、痛みが強くて身動きできないほどだったのに、数日後には元気になってしまうというようなことがあって、心因性のものではないかと疑われてしまうのです。
3) 強直性脊椎炎の主症状が腰や関節などの痛みであり、「線維筋痛症」との鑑別が難しいことがあります。特に、強直性脊椎炎に見られる付着部炎の部位は線維筋痛症の圧痛点と重なることがあり、鑑別をさらに困難にします。
4) 坐骨神経痛ということで初診する場合も多く、整形外科で「腰椎椎間板ヘルニア」と診断されてしまうのが一番多い誤診です。特に成人では、MRIを撮影すると無症候性のヘルニアが多く見られることもあって、画像所見に引きずられて、ヘルニアとして治療がなされてしまうことがあります。
5) 母趾に指趾炎がおきると「痛風」と診断されることもあります。
6) 脊椎炎とはいうものの、股、膝、足などの末梢関節炎(痛)で初発するケースが3割ぐらいあって、脊椎炎という病名にとらわれていると、ついつい見逃してしまいます。末梢関節から初発する場合もあることは覚えておくべきです。
強直性脊椎炎の治療
ASAS/EULARで治療勧告が発表されています。2010国際脊椎関節炎評価学会(Assessment of Spondyloarthritis International Society:ASAS)/ヨーロッパリウマチ(EULAR)学会の強直性脊椎炎治療に対する勧告
第一選択薬は、非ステロイド系消炎鎮痛剤(NSAIDs)です。ロキソプロフェン(商品名ロキソニン等)、ジクロフェナク(商品名ボルタレン等)、ナプロキサン(商品名ナイキサン等)などが使われます。これだけで6~7割のケースがコントロール可能です。
また、関節リウマチと異なり、メトトレキサートやサラゾスルファピリジンなどの抗リウマチ薬(DMARDs)が、強直性脊椎炎の脊椎病変に対して有効であるというエビデンスはほとんどありません。膝などの末梢関節炎が主体のケースにはDMARDsが有効な場合があります。
生物学的製剤:日本リウマチ学会のTNF阻害療法施行ガイドラインでは、「NSAIDs通常量を3カ月以上継続して使用してもコントロール不良(BASDAIスコアが4以上)の患者」としています。2010年、強直性脊椎炎にTNFα阻害薬であるインフリキシマブとアダリムマブが承認されています。非常によく効き、QOLの向上にはたいへん有意義な薬剤です。NSAIDsがまったく不要になるケースもあります。しかし、副作用と経済的負担は無視できませんので、安易に生物学的製剤を開始してよいということではありません。
強直性脊椎炎患者さんの日常生活上の注意
大切なことは、日常の適切な運動・体操です。長時間同じ姿勢をとらないこと、前屈みにならないこと、急な動きを避けること、体をあまり冷やさないようにすることなど、姿勢や動きに気をつけることが大切です。コルセットは無効です。進行した場合は、靴の選択や手すりの設置など転倒を予防する対策が必要です。夜間、脊椎が前屈(屈曲)しないように、ベッドは固い方が好ましいとされています。
この病気では胸の拡張制限も起こりますので、呼吸機能を低下させる喫煙は避けましょう。
脊椎の骨折により、脊髄(神経)損傷を生じることがあります。けがや交通事故に十分注意してください。
強直性脊椎炎の予後
数年以上かけて徐々に脊椎の強直が起こり、背骨の動きが制限されます。それに伴って前に屈んだり、背中をひねったり傾けたりするのが困難になってきます。ただし病気の進行の程度には個人差があり、強直してないか、しても一部のみの軽症型から、全部の脊椎が強直する重症型まで様々です。
強直性脊椎炎 記事一覧
 強直性脊椎炎とHLA
強直性脊椎炎とHLA- 強直性脊椎炎では、多くの患者さんがHLA-B27という遺伝子を持っています。こ...
 炎症性腰背部痛
炎症性腰背部痛- ASAS(国際脊椎関節炎評価学会:Assessment of Spondyloa...
 ASAS/EULAR治療勧告
ASAS/EULAR治療勧告- 2010国際脊椎関節炎評価学会(Assessment of Spondyloa...
 NSAIDSによる強直性脊椎炎の治療
NSAIDSによる強直性脊椎炎の治療- NSAIDSにはX線上の進行を減弱させる作用がある Nonsteroidal A...
 生物学的製剤による強直性脊椎炎の治療
生物学的製剤による強直性脊椎炎の治療- TNFα阻害剤:製剤間の効果の違い 現在、強直性脊椎炎に保険適応があるのは、イン...
 強直性脊椎炎の評価法
強直性脊椎炎の評価法- BASDAI(Bath Ankylosing Spondylitis Disea...
★メニュー
┣当院のご案内┣アクセス
┣院長ヒストリー
┣リウマチ科とは
┣新型コロナウイルス対策
┣関節リウマチ
┣全身性エリテマトーデス
┣多発性筋炎/皮膚筋炎
┣強皮症
┣強直性脊椎炎
┣乾癬性関節炎
┣ベーチェット病
┣ドライマウス
┣シェーグレン症候群
┣IgG4
┣血管炎
┣更年期に見られる関節症状について
┣高齢者に見られる関節・筋肉症状について
┣骨粗鬆症
┣かぜ
┣インフルエンザ
┣肺炎
┣喘息について
┣プライマリケアにおける救急疾患の落とし穴
┣睡眠
┣痛みについて
┣心理療法
┣ストレスについて
┣トラウマ・PTSDについて
┣運動脳 その後
┣京都の桜、紅葉
┣私の山歩き
┣Dr. 後藤のミネソタ紀行
┣個人情報保護について
┗リンク
