新型コロナウイルスとリウマチ性疾患
ACR(米国リウマチ学会)によるリウマチ性疾患患者におけるコロナウイルス対策 Version 3 (2021年2月)
 リウマチ専門医10名、感染症専門医4名によって作成された。Level of task force consensusは14名の合意レベルを示している。
リウマチ専門医10名、感染症専門医4名によって作成された。Level of task force consensusは14名の合意レベルを示している。
リウマチ性疾患患者に対する一般的な声明
 COVID-19による予後不艮の危険因子は、主に年齢や併存疾患(高血圧、糖尿病、慢性肺疾患)などの一般的な危険因子と関連しているとみられる。
COVID-19による予後不艮の危険因子は、主に年齢や併存疾患(高血圧、糖尿病、慢性肺疾患)などの一般的な危険因子と関連しているとみられる。
リウマチ性疾患患者は一般的な予防策(ソーシャルディスタンス、手洗、マスク着用)についてカウンセリングされるべきである。
リウマチ性疾患患者とリウマチ専門医は互いに意見交換(shared decision-making)を行い、一般的な予防対策に加えて、医療従事者との接触を減らしたり、SARS-CoV-2への潜在的な曝露を減らすため、以下の対策をとるのが妥当である。・検査回数の頻度を減らす・オンライン診療の利用・静脈注射薬の投与間隔の延長など
医師が減量可能と判断した場合、COVID19への曝露や感染状態にかかわらず、リウマチ性疾患をコントロールするために可能な限り低用量のグルココルチコイドを使用すべきである。
COVID19への曝露や感染状態にかかわらず、グルココルチコイドは急に中止すべきではない。
アンジオテンシン変換酵素(ACE)阻害薬またはアンジオテンシンII受容体拮抗薬(ARB)の適応があれば、減量せずに継続投与しても良い。また、新規投与開始もOKである。
SARS-CoV-2曝露または感染がない安定した患者の継続治療
 ヒドロキシクロロキン、またはクロロキン(HCQ/CQ)、スルファサラジン(SSZ:日本ではサラゾスルファピリジンが使用可能)、メトトレキサート(MTX)、レフルノミド(LEF)、免疫抑制剤(たとえば、タクロリムス、シクロスポリン、ミコフェノール酸モフェチル、アザチオプリンなど)、生物学的製剤、JAK阻害薬、非ステロイド系消炎鎮痛剤(NSAIDS)は継続してもよい(巨細胞性動脈炎患者では、IL-6阻害薬を継続すべきである)。
ヒドロキシクロロキン、またはクロロキン(HCQ/CQ)、スルファサラジン(SSZ:日本ではサラゾスルファピリジンが使用可能)、メトトレキサート(MTX)、レフルノミド(LEF)、免疫抑制剤(たとえば、タクロリムス、シクロスポリン、ミコフェノール酸モフェチル、アザチオプリンなど)、生物学的製剤、JAK阻害薬、非ステロイド系消炎鎮痛剤(NSAIDS)は継続してもよい(巨細胞性動脈炎患者では、IL-6阻害薬を継続すべきである)。
デノスマブは引き続き投与してもよいが、医療機関への受診を最小限に抑えるために必要であれば、投与間隔を最長で8ケ月まで延長してもよい。
重篤な主要臓器の合併症を有するリウマチ性疾患患者においては、免疫抑制剤の投与を減量すべきではない。
全身性エリテマトーデス(SLE)患者の場合
新たに診断されたSLE患者では、HCQ/CQが使用できる場合には、全用量で開始すべきである。(このガイドラインが作成された時期にはアメリカではHCQ/CQがCOVID19に有効ではないかという事で、HCQ/CQがCOVID19患者に使用され、品不足になっていた。)
妊娠中のSLE患者では、HCQ/CQが使用できる場合には同量で継続する。
必要に応じて、ベリムマブの投与を開始する。
新規に診断されたリウマチ性疾患または活動性リウマチ性疾患の治療で、SARS-CoV-2曝露または感染がない場合
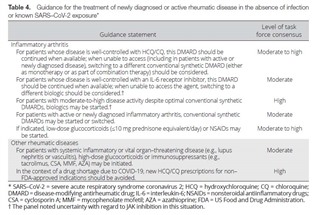
活動性の炎症性関節炎(関節リウマチなど):
HCQ/CQで良くコントロールされている患者に対しては、使用可能な場合には、継続するべきである。入手できない場合は(活動性、あるいは新規発症リウマチ性疾患でも)、単剤療法または併用療法の一部として、他のcsDMARDSへの切り替えを検討すべきである。(日本では関節リウマチに対し、HCQ/CQの保険適応はない。このガイドラインが作成された時期にはアメリカではHCQ/CQがCOVID19に有効ではないかという事で、HCQ/CQがCOVID19患者に使用され、品不足になっていた。)
IL-6阻害剤でコントロールされている患者では、使用可能な場合、継続すべきであり、使用できない場合には、他の生物学的製剤への切り替えを検討すべきである。※ただし、JAK阻害薬の使用については不確定(このガイドラインが作成された時期にはアメリカではIL-6阻害剤がCOVID19に有効ではないかという事で、IL-6阻害剤がCOVID19患者に使用され、品不足になっていた。)
最適なcsDMARDS投与にもかかわらず、中等度から高度の疾患活動性を有する活動性関節炎の患者には、生物学的製剤を投与開始しても良い。※ただし、JAK阻害薬の使用については不確定
活動性の炎症性関節炎または新規に診断された炎症性関節炎に対しては、csDMARDSを開始するか、他のcsDMARDSに切り替えてもよい。
適応があれば、低用量グルココルチコイド(プレドニゾン10mg相当以下)またはNSAIDSを投与開始してもよい。
その他のリウマチ性疾患:
全身性の炎症性疾患、または致命的な疾患(例えば、ループス腎炎または血管炎)では高用量のグルココルチイドまたは免疫抑制剤を投与開始してもよい。
HCQ/CQがCOVID治療に使用されているため不足しており入手困難なため、FDAで承認されていない疾患(たとえばシェーグレン症候群)に対し、HCQ/CQを開始すべきではない。
SARS-CoV-2曝露後、あるいはCOVID-19感染が確定、または疑われる場合のリウマチ性疾患の治療

SARS-CoV-2曝露後の安定した患者の継続治療(COVID-19に関連する症状がない)
SSZ(日本ではサラゾスルファピリジンが使用可能)、NSAIDsは継続してもよい。
HCQ、免疫抑制剤(たとえば、タクロリムス、シクロスポリン、ミコフェノール酸モフェチル、アザチオプリンなど)、non-IL-6の生物学的製剤、JAK阻害剤は、COVID-19のPCR・抗原検査の陰性結果が出るまで、あるいは2週間の無症状観察後まで一時的に中止すべきである。※一時的なMTXまたはLEFの中止については不確定
特定の状況では、リウマチ性疾患患者とリウマチ専門医は互いに意見交換(shared decision-making)を行い、IL-6阻害剤の投与を継続することができる。
COVID-19感染が確定、または疑われる場合のリウマチ性疾患の治療
COVID-19の重症度にかかわらず、HCQ/CQ、SSZ(日本ではサラゾスルファピリジンが使用可能)、MTX、LEF、免疫抑制剤、non-IL-6の生物学的製剤、およびJAK阻害剤は投与中止または一時投与延期すべきである。
重度の呼吸器症状を有する患者には、NSAIDsを投与中止すべきである。※重度の症状がない場合はNSAIDsを中止することについてのコンセンサスが低い。
特定の状況では、リウマチ性疾患患者とリウマチ専門医は互いに意見交換(shared decision-making)を行い、IL-6阻害剤の投与を継続することができる。
COVID-19治療終了後のリウマチ性疾患薬の再開:
合併症のないCOVID-19感染症の患者(軽度、または肺炎がなく、人工呼吸器も使用していない状態、または、自宅待機の状態)の場合、DMARD、免疫抑制剤、生物学的製剤およびJAK阻害剤などのリウマチ性疾患に対する治療を、COVID19の症状改善後7~14日での再開を考慮すべきである。SARS-CoV-2-PCR陽性の無症候性患者の場合、DMARD、免疫抑制剤、生物学的製剤およびJAK阻害剤などのリウマチ性疾患に対する治療を、PCR試験陽性後10~14日での再開を考慮すべきである。
より重篤な状態から回復したCOVID-19感染症患者におけるリウマチ性疾患療法の再開始時期に関する決定は、ケースバイケースで行われるべきである。
注:DISCUSSIONにて、下記のごとく上記のガイダンスのエビデンス・レベルはそれほど高くないと記載されている。Although the evidence report generated as part of this effort drew on a considerable number of sources, resulting guidance is supported only by very low-quality evidence. In nearly all cases, the evidence identified was indirect and included reports focused on either different infectious etiologies or retrospective cohorts of patients with COVID-19 without consideration of underlying rheumatic disease state. As a result, all of the guidance provided should be considered “conditional”.
APLAR(アジア太平洋周辺地域リウマチ学会)によるリウマチ性疾患患者におけるコロナウイルス対策改変版 (2021年4月)
 Int J Rheum Dis. 2021;24:733-745.
Int J Rheum Dis. 2021;24:733-745.
コンセンサスステートメントの要約
Risk of COVID-19 in RMD patients
C1.リウマチ性疾患の患者は、一般の人々に比べCOVID-19感染に罹患したり、COVID19罹患後に呼吸不全になるリスクが高い可能性がある。
C2.潜在的にCOVID-19感染リスクが高いのは、グルココルチコイド(プレドニゾロン10mg /日以上)を服用している患者である。
C3.リウマチ性疾患のある患者は、リウマチ性疾患のない患者と同様に、厚生労働省によって推奨されているすべての予防措置を遵守すべきである。
Diagnosing COVID-19 in RMD patients
C4.リウマチ性疾患患者のCOVID-19の診断方法は非リウマチ性疾患患者の診断方法と異なるという証拠は今の所、存在しない。
C5.リウマチ性疾患の患者は、予後不良のリスクが高まる可能性があるため、COVID-19の症状が現れたらすぐに検査する必要がある。
Management of RMD patients without COVID-19
C6.現在の所、反対の証拠がないので、COVID-19のないリウマチ性疾患と新たに診断された患者は、パンデミック中であっても標準治療に従って治療されるべきである。
C7.リツキシマブ、スルファサラジン、およびシクロホスファミドに代わる治療オプションは、ケースバイケースで検討される場合がある。
Modification of RMD treatment of patients who are close contacts of SARS-CoV-2-infected individuals
C8.COVID-19患者の濃厚接触者ではあるが、COVID-19の症状がなく、COVID-19のPCR検査・抗原検査が陰性の場合、リウマチ性疾患患者に、どのようなリウマチ性疾患薬を投与するかはリスクによって異なる。
C9. COVID-19のPCR検査・抗原検査が陰性の無症候性のリウマチ性疾患患者が、曝露後にリウマチ性疾患薬を中止した場合、再度陰性検査が認定された後、リウマチ性疾患薬を再開可能である。また、検査が実施されなかった場合は曝露日から約2週間無症状を確認した後にリウマチ性疾患薬を再開可能である。
Impact of COVID-19 on treatment adherence
C10.リウマチ専門医はCOVID19とリウマチ性疾患や薬に関して、患者がどのようなこと心配しているかを聞き出すべきである。COVID-19のパンデミックであっても、治療の遵守を確保するために患者の懸念に対処すべきである。
Role of telemedicine in RMD management during the COVID-19 pandemic
C11.特に感染レベルが高い地域では、オンライン診療が実施可能であり、患者に受け入れられている場合、リウマチ性疾患の適切な患者のフォローアップのために、オンライン診療が強く推奨される。
Vaccination
C12.リウマチ性疾患の患者は、承認されたSARS-CoV-2ワクチンが利用可能になり次第、接種する事を推奨する。
C13.リウマチ性疾患患者は、免疫機能が正常であろうと異常であろうとも、現状の国のガイドラインに基づいて予防接種を受けるべきである。
C14.リウマチ性疾患患者のワクチン接種のスケジュールは、COVID-19予防の安全プロトコルを厳守しながら維持する必要がある。
Clinical manifestations of COVID-19 in RMD patients
C15.COVID-19患者では、リウマチ性疾患に類似した臨床症状、検査所見(抗核抗体、抗リン脂質抗体、ループス・アンチコアグラント陽性など)が報告されている。 これらの患者の免疫異常に関しては、中長期にわたる経過観察を必要とする。
C16.リウマチ性疾患のある患者におけるCOVID-19の臨床症状は、リウマチ性疾患のない患者の臨床症状と比べてもほとんど同じである。しかし、呼吸器症状の悪化を認めるリウマチ性疾患患者は、地域の推奨に従って、COVID-19治療の専門医(例えば、呼吸器専門医、感染症専門医)のさらなる医療アドバイスを直ちに求める必要がある。
Modification of RMD treatment in patients with COVID-19
C17.ヒドロキシクロロキン(HCQ)、非ステロイド系消炎鎮痛剤(NSAID)、およびアンギオテンシン変換阻害剤/アンギオテンシンII受容体拮抗剤は継続可能であるが、病状に基づいて個別に判断する必要がある。
C18.臨床医は、ケースバイケースで、csDMARD(HCQ以外)、tsDMARD、およびbDMARDを中止または一時投与延期することを検討する必要がある。
C19.COVID-19を合併したリウマチ性疾患患者は、COVIDの標準治療に従って治療する必要がある。
C20.グルココルチコイドは、リウマチ性疾患を制御するために可能な限り最小用量で使用する必要があるが、突然投与中止してはいけない。
C21.COVID-19を合併したリウマチ性疾患患者では、免疫抑制剤(アザチオプリン、シクロホスファミド、シクロスポリン、ミコフェノール酸、タクロリムス)を中止する必要がある。

Restarting RMD medication
C22.一般に、急性COVID-19感染症の回復後少なくとも2週間経過すれば、リウマチ性疾患治療の再開は可能と判断する。 薬の再開時期は、COVID感染の重症度によって、医師が個別に判断する必要がある。
C23.無症候性のCOVID感染リウマチ性疾患患者の場合、リウマチ性疾患治療はCOVID-19の診断から約10日後に再開可能と判断する。
Impact of COVID-19 on the quality of life (QOL) of RMD patients
C24.SARS-CoV-2感染は、リウマチ性疾患患者のQOL、特にメンタルヘルスの要素に悪影響を及ぼす。
C25.COVID-19パンデミック中の社会的隔離は、リウマチ性疾患患者のQOL(精神的および肉体的の両方)に悪影響を及ぼす。
注:CONCLUSIONSにて、下記のごとく上記のコンセンサスステートメントのエビデンス・レベルはそれほど高くないと記載されている。However, most of the data from publications summarized here were considered as low-quality to moderate-quality evidence. Our audience should regard this guidance judiciously and continue to monitor for more robust, definitive data from randomized controlled trials and larger, population-based studies; the APLAR COVID-19 task force will do the same, updating this document in 2021 as new evidence becomes available.
関連ページ
- 新型コロナウイルスQ&A
- 新型コロナワクチン接種後のリウマチ性疾患患者の影響
- 新型コロナワクチン接種後のリウマチ性疾患患者の影響について
- mRNAワクチンの安全性について
- 新型コロナmRNAワクチンの有害事象
